Hội chứng vành cấp – từ phòng cấp cứu đến đơn vị săn sóc tích cực
Hội chứng vành cấp (Acute coronary syndrome – ACS) là một trong các vấn đề thường gặp tại phòng cấp cứu. Chẩn đoán nhanh, can thiệp sớm và điều trị hỗ trợ đầy đủ là những thành tố góp phần làm giảm tỉ lệ tử vong ở bệnh nhân có hội chứng vành cấp. Như vậy từ khi bệnh nhân vào phòng cấp cứu cho đến khi bệnh nhân được nhập lên đơn vị chăm sóc tích cực (ICU hay CCU), chúng ta cần chú ý đến một số vấn đề trong thực hành lâm sàng
Hội chứng vành cấp không đơn thuần chỉ là đau ngực
Bệnh nhân nhập viện vì hội chứng vành cấp thường có triệu chứng đau ngực. Khai thác đầy đủ tính chất triệu chứng có thể gợi ý đến nguyên nhân ACS (đau ngực sau xương ức kiểu đè nén, bóp chặt, siết nghẹn, lan lên cổ hàm, ra tay, khởi phát đột ngột, kéo dài trên 20 phút, thường không đáp ứng với nitroglycerin). Tuy vậy, cố lạm dụng triệu chứng đau ngực cho ACS dẫn đến 2 vấn đề sau
Một là, có những bệnh nhân nhập viện mà triệu chứng chủ đạo không phải là đau ngực, mà có thể là khó thở, cảm giác nghẹn, buồn nôn và nôn. Ở đối tượng người già, bệnh nhân đái tháo đường, triệu chứng đau ngực có thể không rõ ràng. Từ đó dẫn đến chậm trễ trong chẩn đoán, đánh mất thời gian “vàng” của can thiệp hay thậm chí dẫn đến xuất hiện các biến chứng, làm tăng tỉ lệ bệnh tật và tử vong.
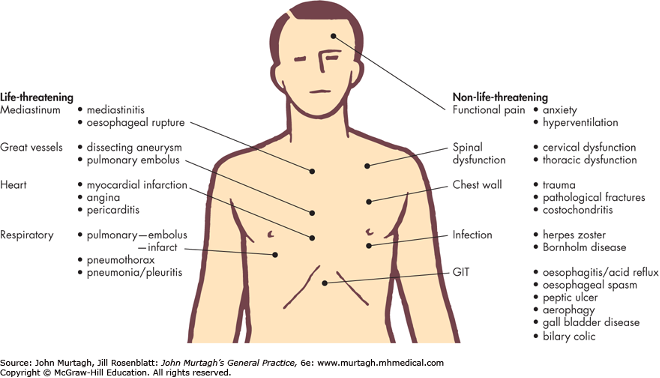
Hai là, đau ngực cấp không chỉ đơn thuần có ACS. Đau ngực, về cơ bản, có thể do rất nhiều nguyên nhân khác nhau gây ra. Để tiếp cận nhanh một trường hợp đau ngực cấp tính tại phòng cấp cứu, cần nhớ các nguyên nhân chết người sau theo CHARM:
- C – Cardiac tamponade – Chèn ép tim cấp
- H – hemothorax/pneumothorax – Tràn khí/tràn máu màng phổi
- A – Aortic aneurysm dissection – Bóc tách phình động mạch chủ
- M – Myocardial infraction – Nhồi máu cơ tim cấp
- P – Pulmonary embolism – Thuyên tắc phổi
Bất kể khi nào nghi ngờ / chưa thể loại trừ các nguyên nhân chết người trên cần thực hiện các bước tiếp theo để chẩn đoán xác định / loại trừ. Bỏ sót nguyên nhân (thường là thuyên tắc phổi, bóc tách) không phải không thường gặp.
Đo ECG nhanh chưa đủ, cần phải đủ chuyển đạo và phân tích đầy đủ
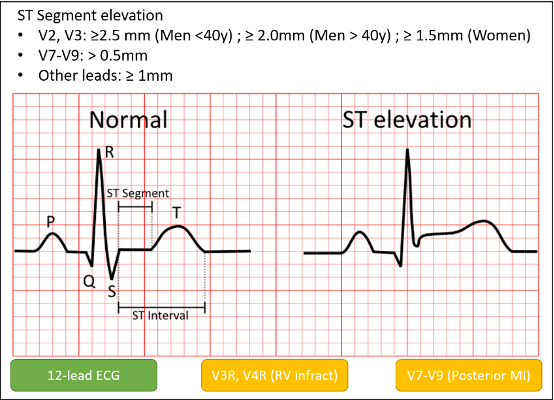
Theo khuyến cáo của ESC về chẩn đoán và điều trị nhồi máu cơ tim cấp ST chênh lên (ST-segment Elevated Myocardial Infraction – STEMI), khi bệnh nhân được nghi ngờ có ACS, trong vòng 10 phút bạn phải đo được ECG 12 chuyển đạo và phân tích ECG đó. Không khó để nhận ra sự chênh lên của đoạn ST, tuy nhiên chúng ta thường bỏ sót nhiều vấn đề.
Không những chỉ ST chênh lên mà là sự thay đổi của đoạn ST mới xuất hiện cũng là một tiêu chuẩn trong chẩn đoán nhồi máu cơ tim. Do đó, đối với các trường hợp thấy thay đổi khác của ST-T, cần xem xét rằng có thể bệnh nhân đã có bệnh mạch vành trước đây và có khả năng lần này bệnh nhân thực sự có nhồi máu cơ tim.
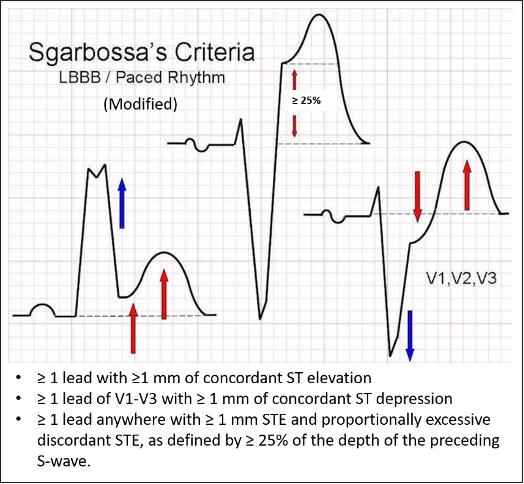
Một tiêu chuẩn chẩn đoán khác là block nhánh trái (Left Bundle Branch Block – LBBB) mới xuất hiện. Câu hỏi đặt ra là với điện tim có LBBB, làm thế nào để biết được bệnh nhân có nhồi máu hay là LBBB này đã có từ trước đó. Trường hợp này hãy nhớ đến tiêu chuẩn Sgarbossa. Gần đây tiêu chuẩn Sgarbossa cải biên đã được xác minh và có độ nhạy lẫn độ đặc hiệu cao hơn tiêu chuẩn Sgarbossa cổ điển (nhạy 80%, đặc hiệu 99%).
12 chuyển đạo liệu có đủ chưa ? Câu trả lời là chưa nếu gặp phải hai tình huống sau. Một là, khi thấy nhồi máu thành dưới, nên đi tìm xem bệnh nhân có nhồi máu thất phải hay không. Điều này quan trọng vì ST chênh lên ở V3R, V4R xuất hiện sớm và thường mất nhanh sau 4 giờ, và điều trị nhồi máu thất phải có một số khác biệt nhất định (quan trọng nhất là chống chỉ định thuốc dãn mạch như nitroglycerin hoặc ức chế men chuyển). Hai là, hình ảnh ST chênh xuống đi xuống, rS ở V1 đến V4 rất có thể là hình ảnh soi gương của nhồi máu thành sau. Trong trường hợp này đo ở chuyển đạo V7, V8, V9 là cần thiết.
Không phải ST chênh lên nào cũng do STEMI. Trong viêm màng ngoài tim cấp, triệu chứng hàng đầu của bệnh nhân là đau ngực và biến chứng chèn ép tim cấp do tràn dịch màng ngoài tim là một cấp cứu tim mạch. ST chênh lên trong viêm màng ngoài tim cấp thường là dạng ST chênh lên có lõm, thường lan tỏa ở các chuyển đạo.
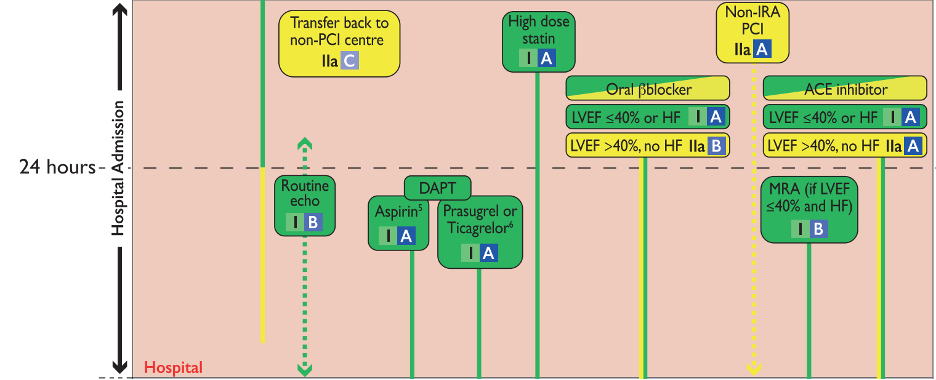
Tính toán thời gian cẩn thận, vì có thể bệnh nhân của bạn vẫn còn nằm trong thời gian vàng của can thiệp
Khuyến cáo về thời gian can thiệp có sự thay đổi gần đây, cả trong khuyến cáo của ESC lẫn ACC/AHA. Thời gian và biện pháp can thiệp cho bệnh nhân STEMI được minh họa trong hình dưới đây.
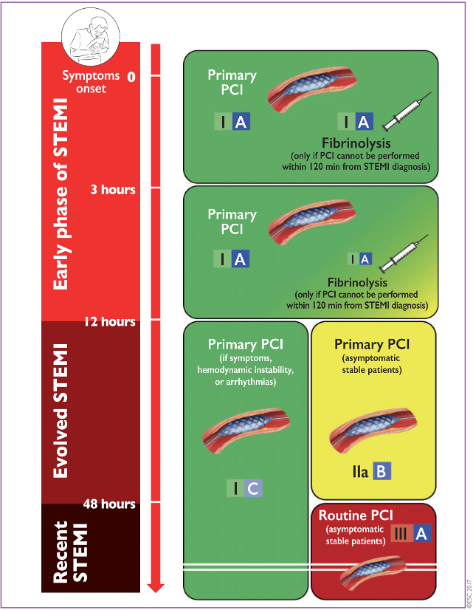
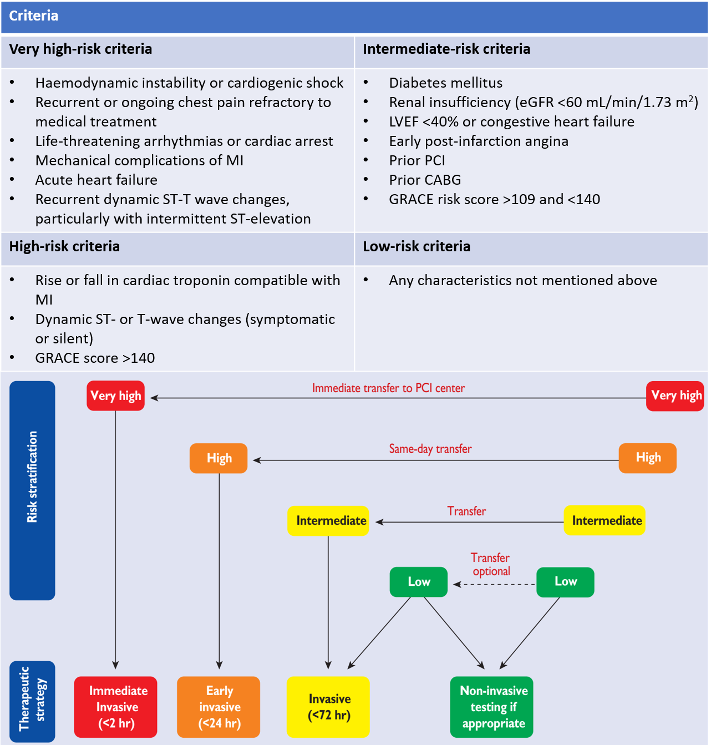
Đối với nhóm bệnh nhân NSTE-ACS, đánh giá nguy cơ của bệnh nhân và hội chẩn với tim mạch can thiệp là cần thiết để xác định chiến lược can thiệp cho bệnh nhân.
Hãy nhớ những điều quan trọng sau
- Chỉ dùng oxy liệu pháp khi bệnh nhân có hạ oxy máu (SaO2 < 90%). Cung cấp oxi cho bệnh nhân có oxi máu bình thường có thể thúc đẩy co mạch do tình trạng tăng oxy máu, làm nặng hơn tình trạng nhồi máu
- Giảm đau bằng nitroglycerin là cần thiết. Dù không thay đổi được tỉ lệ tử vong, việc dùng nitroglycerin có thể giảm đau cho bệnh nhân, cải thiện cấp máu mạch vành thông qua tuần hoàn bàng hệ và có thể giảm được diện tích nhồi máu ở các đối tượng bệnh nhân nhồi máu kèm suy tim, nhồi máu trước rộng, có tăng huyết áp, thiếu máu cục bộ kéo dài hay đau ngực tái phát trong vòng 48 giờ. Khi dùng phải nhớ các chống chỉ định, mà thường bỏ sót nhất là nhồi máu thất phải và bệnh nhân có dùng thuốc nhóm Phosphodiesterase trong vòng 36 giờ.
- Dùng ngay liều tải của Aspirin (325mg). Chưa cần cho vội kháng kết tập tiểu cầu nhóm ức chế P2Y12 và thuốc kháng đông vì điều này có thể thay đổi dựa trên phương pháp can thiệp. Hội chẩn với đơn vị can thiệp sớm để đưa ra lựa chọn thích hợp
- Dùng sớm ức chế beta nếu không có chống chỉ định. Và nếu bệnh nhân có chống chỉ định thì sau 24 giờ phải đánh giá lại bệnh nhân để xét chỉ định dùng. Mặc dù chế phẩm được lựa chọn là thuốc đường tĩnh mạch và tương đối khan hiếm ở nhiều đơn vị, nhưng dùng ức chế beta sớm là có lợi cho bệnh nhân.
- Phát hiện và điều sớm các rối loạn nhịp. Đây là nguyên nhân gây tử vong nhiều nhất cho bệnh nhân nhồi máu cơ tim cấp trong những giờ đầu. Các rối loạn nhịp chậm thường gặp là block AV độ III. Nếu huyết động không ổn định, dùng thuốc tăng tự động tính cho tim (epinephrine, vasopresisn và/hoặc atropin) và đặt máy tạo nhịp tạm thời là các biện pháp được khuyến cáo
Rung nhĩ là rối loạn nhịp trên thất thường gặp nhất ở bệnh nhân nhồi máu cơ tim. Biện pháp ban đầu là kiểm soát tần số với IV Beta blocker, IV Amiodarone hoặc IV Digoxin. Trong trường hợp huyết động không ổn định hoặc bệnh nhân không dung nạp dù đã kiểm soát tần số, chuyển nhịp bằng sốc điện và IV Amiodarone là các điều trị được khuyến cáo.
Làm gì khi bệnh nhân đã đến ICU/CCU ?
- Tiếp tục điều trị kháng kết tập tiểu cầu kép. Kháng đông sau can thiệp có thể không dùng tiếp hoặc tiếp tục cho đến 7 ngày sau đó.
- Dùng statin cường độ cao (Atorvastatin 40-80mg hay Rosuvastatin 20-40mg). Vai trò của statin trong giai đoạn này không nằm ở tác dụng giảm lipid máu mà nằm ở tác dụng kháng viêm, ổn định mảng xơ vữa.
- Đánh giá và sử dụng ức chế men chuyển, chẹn beta, lợi tiểu kháng aldosterone theo khuyến cáo
- Cảnh giác với triệu chứng đau ngực của bệnh nhân. Đau ngực kéo dài hay tái phát đòi hỏi đánh giá kĩ lưỡng, có thể là diễn tiến tiếp tục của nhồi máu hay các biến chứng như tắc stent.